진료비 쪼개기와 허위 통원 입력, 진단명 바꿔치기 등 수법으로 실손보험금 7억 원을 편취한 병원 의료진·환자 등 보험사기 일당 320여 명이 검거됐다.
금융감독원은 보험사기 신고센터에 입수된 다수의 제보를 토대로 실손보험금을 편취한 조직형 보험사기에 대한 기획조사를 실시, 서울경찰청 공조로 병원 의료진, 환자 등 보험사기 일당 대부분을 검거했다고 28일 밝혔다.
금감원에 따르면 상담실장 A씨는 환자들에게 고강도 레이저치료 등 1회당 50~60만 원에 달하는 고가의 비급여치료를 권유하면서 이를 체외충격파 또는 도수치료로 진료비 영수증을 분할해 발급할 수 있다고 제안했다. 1일 통원보험금 한도(약 20만 원)를 넘지 않도록 여러 날에 걸쳐 진료비를 분할하면 진료비의 상당 부분을 실손보험으로 충당할 수 있기 때문이다.
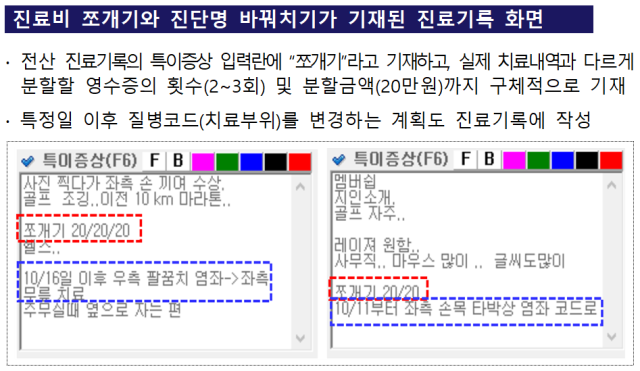
병원장 B씨는 환자별로 실제 진료비가 정해지면 최대한 많은 금액을 실손보험으로 충당할 수 있도록 허위 진료기록을 작성했다. 예를 들면 치료비 본인부담률이 30%이고 1일 통원보험금 한도가 20만 원인 실손보험에 가입한 경우 1회 60만 원의 치료비를 정상 청구하면 보험금 20만 원(한도)이 지급되는데, 3회로 쪼개 20만 원씩 청구하면 보험금이 각 14만 원씩 총 42만 원이 지급될 수 있다는 점을 노렸다. 전산 진료기록에 ‘쪼개기’라고 별도로 기재하고 환자별로 진료비 총액에 맞춰 횟수와 금액까지 구체적으로 기재했다.
심지어 환자가 병원에 방문하지 않은 날에도 치료한 것처럼 허위 통원기록을 입력해 진료비를 분할하기도 했다. 또한 허위로 작성한 도수치료 등의 횟수가 많아지면 보험회사의 의심을 받을 우려가 있는 만큼 진단코드를 수시로 변경하는 이른바 ‘진단명 바꿔치기’를 하는 치밀함도 보였다. 특정일 이후 치료 부위를 팔꿈치에서 무릎으로 바꾸라는 내용을 전산기록부에 기재하는 식이다.
환자 320여 명은 의료진의 권유에 현혹돼 고가의 비급여치료 등을 받았음에도 실제 진료기록과 다르게 발급된 체외충격파 또는 도수치료 영수증 등을 보험회사에 제출해 보험금 7억 원을 타냈다.
금감원은 보험사기를 주도한 병원 및 의료진 뿐만 아니라 이들의 제안에 동조·가담한 환자들도 형사처벌을 받은 사례가 다수 있으므로 보험계약자들은 보험사기에 연루되지 않도록 각별히 유의해야 한다고 강조했다. 보험사기방지특별법 상 10년 이하의 징역 또는 5000만 원 이하의 벌금을 받을 수 있다.
금감원은 “보험사기는 합리적인 위험의 분산을 통해 사회 안전망으로서 기능해야 하는 보험제도의 근간을 훼손하고 선량한 다수 보험계약자의 보험료 인상을 초래하는 대표적인 민생침해 금융범죄”라며 “금감원과 경찰청은 향후에도 보험사기 척결을 위해 적극 공조해 나갈 것”이라고 밝혔다.